Duodenal Switch
INLEIDING
De Duodenal Switch is bedacht door Dr. Douglas Hess als verbetering op de Bilio-Pancreatische Derivatie (BPD) of Scopinaro. Deze ingreep werkt op 2 manieren. Ten eerste kan je door de verkleinde maag kun je minder eten. Je hebt minder honger doordat de hongersensoren welke in het maagdeel zitten welke wordt verwijderd weggenomen zijn. Ten tweede is er sprake van een verminderde voedselopname. De maag wordt verkleind tot een inhoud van 100 a 150 gram. (de inhoud van een sapglas) en zal waarschijnlijk in de loop van de jaren weer verdubbelen in grootte. Tijdens deze operatie blijft de maagportier intact zodat hij normaal kan functioneren. Er worden geen bandjes of iets dergelijks gebruikt, de maag blijft werken zoals altijd.
VOORBEREIDING
Als na grondige overweging besloten wordt tot het uitvoeren van een "gastric bypass" operatie worden gewoonlijk een aantal preoperatieve onderzoeken uitgevoerd. Deze onderzoeken zijn afhankelijk van patiënt tot patiënt en kunnen onder andere enkele van de onderstaande onderzoeken omvatten:
- Bloedonderzoek
- Echografie van de buik
- Elektrocardiogram met of zonder hartspecialistisch onderzoek
- Longfoto met of zonder longspecialistisch onderzoek
- Gastroscopie
- Psychologisch onderzoek
- Bezoek aan de diëtiste
- Bezoek aan de internist / endocrinoloog
Indien je regelmatig medicatie neemt dien je dit aan je chirurg te melden. Zeker indien het gaat om bloedverdunnende medicatie (anticoagulantia, aspirine, anti-inflammatoire geneesmiddelen ), omdat deze geneesmiddelen soms een tijdje voor de ingreep moeten worden gestopt.
De dag van de ingreep blijf je vanaf middernacht nuchter. Sommige medicaties mag je 's ochtends nog innemen met een klein beetje water. Je chirurg zal je hierover inlichten.
DE INGREEP
5 cm. onder de maagportier (pylorus) snijdt men de 12-vingerige darm (duodenum) dwars door als voorbereiding om later de digestive loop (ook wel alimentary limb genoemd) aan vast te maken. Men meet de dunne darm op vanaf het punt waar de dunne darm overgaat in de dikke darm tot het punt waar hij uitkomt in de maag. De lengte van de dunne darm varieert tussen de 5 en 10 meter maar is bij iedereen anders. De darm wordt op 40 % van de totale lengte gemeten vanaf de dikke darm doorgesneden (doorgaans is dat op ong. 275 cm. vanaf de dikke darm). Het gedeelte van de dunne darm dat vast zit aan de dikke darm wordt vervolgens naar boven gebracht en vastgemaakt aan het kleine stukje van de 12-vingerige darm. (wat dus 5 cm. groot is en zich bevindt vlak onder de maagportier) Dit gedeelte van de dunne darm vervoert de voeding van de maag naar de dikke darm. De vertering van het voedsel begint in dit stuk darm onder invloed van maagzuur en speeksel. (digestive loop of de alimentary limb).
Het bovenste gedeelte van de dunne darm wordt naar beneden gebracht en vastgemaakt aan de digestive loop, op ongeveer 50 tot 100 cm. vanaf de dikke darm (biliopancreatic loop ofwel de bilio limb) Dit stuk darm vervoert de spijsverteringssappen afkomstig uit de lever, gal en alvleesklier. De biliopancreatic loop blijft verbonden aan de lever, gal en alvleesklier maar loopt bovenaan dood, ofwel eindigt blind. De bilio pancreatic loop is dus niet meer verbonden aan de maag. Het stuk van de dunne darm waar de 2 gedeelten bij elkaar komen noemen we de common loop ofwel common limb. Hier worden de spijsverteringssappen en de voeding gemengd en daardoor vindt voedselopname plaats. Wanneer je voeding eet, komt het in de maag, die nu erg klein is. De voeding gaat door de maagportier die ervoor zorgt dat de voeding gelijkmatig wordt doorgegeven aan de digestive loop. De digestive loop is ingekort en brengt de voeding naar de dikke darm. De bilio pancreatic loop transporteert gal en spijsverteringssappen van de lever, gal en alvleesklier naar het laatste gedeelte van de digestive loop, de common loop/limb genaamd. Volledige spijsvertering en voedselopname vindt hier plaats omdat de voeding en spijsverteringssappen zich mengen
DE CHIRURGIE d.m.v.LAPAROSCOPIE
Vroeger vonden buikoperaties plaats middels een zogenaamde laparotomie waarbij een (grote) incisie werd gemaakt om toegang te krijgen tot de buikholte en darmen.
In normale toestand is de buikinhoud in nauw contact met de buikwand. Om een ruimte de krijgen die het mogelijk maakt de videocamera naar binnen te brengen, moet er dus eerst een soort "luchtbel" worden aangelegd om in te werken, en dit gebeurt door de buik op te blazen. Daarom begint de operatie met het inspuiten in de buik van koolzuurgas. Deze werkruimte (de "luchtbel") kan worden verwezenlijkt met behulp van een beschermde naald die wordt ingebracht doorheen de buikwand.
Wanneer de werkruimte is aangelegd, gebruikt de chirurg "trocars", d.w.z. holle kokertjes voorzien van kleppen, die het mogelijk maken het gas te behouden in de buik. Via deze trocars worden de videocamera en de chirurgische instrumenten binnengebracht. Deze kokers worden aangebracht door kleine sneden in de huid op de buikwand.
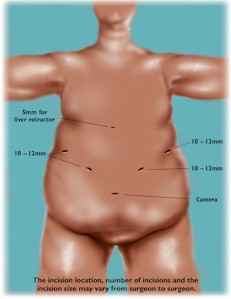
Vervolgens gebeurt de operatie "met gesloten buik" want uw chirurg hanteert de instrumenten langs de buitenzijde van uw buik, en volgt de operatie in de binnenzijde van de buik op een televisiescherm. Bij het ontwaken kan u pijn voelen aan de schouders. Deze pijn wordt veroorzaakt door het feit dat de buik werd opgeblazen met koolzuurgas om de werkruimte aan te leggen, en dit koolzuurgas bij het einde van de operatie nooit volledig kan worden verwijderd. Dit overblijvende gas zal echter snel en zonder gevaar voor uw organisme worden geabsorbeerd. De pijn is tijdelijk en verdwijnt snel, binnen enkele dagen na de operatie.
De chirurgische instrumenten die worden gebruikt zijn niet dezelfde als de instrumenten die worden gebruikt bij de klassieke chirurgie, d.w.z. met "open buik". Sommige instrumenten zijn technologisch zo complex dat zij slechts kunnen worden gebruikt bij één enkele patiënt. Deze instrumenten noemt men "disposables" (wegwerpbaar), d.w.z. dat men ze weggooit na de operatie.
Wij vestigen uw aandacht op het feit dat het materiaal voor éénmalig gebruik niet altijd wordt terugbetaald door het RIZIV.
DE COMPLICATIES
1. tijdens de ingreep of de periode onmiddellijk na de ingreep
De Gastric Bypass operatie is een vrij zware operatie en door je overgewicht heb je een groter kans op complicaties in vergelijking met iemand zonder overgewicht. Sommige complicaties kunnen zich voordoen tijdens de operatie of in de periode onmiddellijk na de operatie tijdens de ziekenhuisopname. De volgende complicaties kunnen zich bij wijze van voorbeeld voordoen: • een bloeding • een verwonding aan een buikorgaan • een verwikkeling aan de longen (longontsteking ) • een hartaanval • een obstructie of passagehinder ter hoogte van het maagdarmstelsel • een ontsteking aan de urinewegen • een wondinfectie • trombose (bloedklonters) in de aders van de benen met mogelijks longembool als gevolg Deze lijst is niet volledig. Er is een zeer klein doch niet onbestaand risico op overlijden ten gevolgen van complicaties. Uiteraard worden speciale maatregelen genomen om het risico op deze complicaties zo klein mogelijk te houden. Complicaties die de normale hospitalisatieduur verlengen zijn zeldzaam.
2. complicaties in een later stadium na de ingreep
Behalve de bovenvermelde complicaties kunnen zich later ook nog andere complicaties voordoen. We vermelden opnieuw de meest voorkomende. Ook deze lijst is niet volledig.
a . obstructie Ten gevolge van vergroeiingen in de buik die zich bij om het even welke ingreep in de buik kunnen voordoen kan de normale darm doorgang soms worden belemmerd. Soms is een ingreep nodig om deze vergroeiingen los te maken.
b. qalstenen Na de operatie bestaat een verhoogde kans op het ontwikkelen van galstenen, waarschijnlijk ten gevolge van de verminderde inname van vetten.
c. ijzer, foliumzuur, vitamines en mineralen tekorten Deze tekorten kunnen zich voordoen, voornamelijk tijdens de periode dat je vermagert. Op aanwijzing van je chirurg neem je best van in het begin ijzer, foliumzuur, vitamines en mineralen supplementen. Op regelmatige tijdstippen wordt een bloedonderzoek verricht om eventuele tekorten op te sporen. Bij vit B12 tekort dient dit soms met injecties te worden gecorrigeerd.
d. haarverlies Haarverlies treedt vaak op bij snel vermageren. Ongeveer de helft van alle patiënten ondervinden dit in meer of mindere mate het eerste jaar na de ingreep. Het haarverlies is echter tijdelijk en nooit volledig.
e. vernauwinq aan de uitqanq van de maaq Zelden kan de nieuwe maaguitgang vernauwen en aanleiding geven tot overmatig braken. Optrekken van de vernauwing via gastroscopie of onder radiografische controle kan dit verhelpen. Zelden is een nieuwe operatie noodzakelijk.
f. maaqzweer Een zweertje in de buurt van de nieuwe maaguitgang kan soms optreden. Dit kan meestal worden behandeld met medicatie die de zuurproductie in de maag afremt.
g. qewichtstoename na de inqreep
Hiervoor kunnen een aantal redenen zijn: 1. Uitzetten van de nieuwe maag. Als de nieuwe maag stelselmatig wordt overvuld zal ze geleidelijk uitzetten en zal de hoeveelheid voedsel die je kan eten tijdens een maaltijd toenemen. Dit kan ook het gevolg zijn van een te nauwe uitgang van de nieuwe maag.
2. Uitzetting van de maaguitgang. Dit kan tot gewichtstoename leiden doordat de maag sneller kan ledigen en het verzadigingsgevoel minder lang bestaat waardoor je dus meer gaat eten.
DIEET
1. Aanpassing eetgedrag
- Neem aan tafel een correcte houding aan.
- Gebruik kleine maaltijden en eet rustig, gebruik naast de 3 hoofdmaaltijden nog enkele gezonde tussendoortjes.
- Stop met eten na het eerste gevoel van volheid. Eén of twee happen meer kan braken veroorzaken.
- Neem voldoende maal "tijd" om de maaltijd te nuttigen.
- Drink langzaam maar niet tijdens de maaltijd
- vermijd alcohol, gesuikerde dranken, snoep, koekjes, chocolade.
- Vermijd het gebruik van zuiver suiker.
- Vermijd het gebruik van vetten.
De voedingsaanpassing bij de Duodenal Switch bestaat uit verschillende fases, van vloeibaar, naar een gemixte voeding, tot uiteindelijke een eiwitrijke vaste voeding. De maaltijden zijn veel kleiner dan normaal. en het voedsel moet veel zachter zijn van structuur. In elke fase is het belangrijk om voldoende water te drinken.
Hieronder volgt de bespreking van de verschillende fases.
Fase 1 Vloeibare voeding gedurende 14 dagen -1 maand Maak gebruik van:
Magere melkproducten
- Magere melk
- Magere yoghurt
- Magere platte kaas
- Magere pap + kunstmatig zoetmiddel Fruitsappen - groentesappen
Gemixte soep - of bouillon
Eiwitverrijkte bijvoeding (vraag raad aan je voedingsdeskundige)
Opmerking: In het begin dient traag gedronken te worden, 1 glas over ongeveer 30 min.
Fase 2 Geleidelijk overschakelen naar een gemixte voeding Inlassen van de volgende voedingsmiddelen:
- Toevoegen van kleine hoeveelheden gemixt of gestoofd fruit zonder suiker.
- Toevoegen van kleine hoeveelheden aardappelpuree en gekookte gemixte groenten.
- Toevoegen van kleine hoeveelheden gekookte vis, gekookt ei of gepocheerd ei. Als dit goed verdragen wordt kan gemalen vlees/kip toegevoegd worden.
- Toevoegen van brood, zonder korst. Beleg uw brood met zachte, smeerbare kaas, vleeswaren of vis.
Eventueel kan je in het begin ook bereide peutervoedingspotjes gebruiken.
| Dagschema zachte voeding zonder suiker
Ontbijt: 1 à 2 sneden niet versbrood of beschuiten of toast gesmeerd met minarine met max. 25% vetstof zachte belegsoorten koffie of thee 10 uur mager melkproduct ongesuikerd 12 uur gemixte ontvette groentesoep puree gemixte gekookte groenten gekookte vis/gekookt ei of gepocheerd ei 16 uur glas fruitsap 18 uur 1 à 2 sneden niet vers wit brood of beschuiten of toast gesmeerd met minarine zacht broodbeleg koffie of thee 20 uur mager melkproduct zonder suiker |
Fase 3
Vaste eiwitrijke voeding
Klik hier voor de voedingsdriehoek.

